Il existe plusieurs formes de glaucomes.
Ce sont des maladies dont le point commun est une atteinte chronique et progressive du nerf optique associée à des altérations du champ visuel.
Le glaucome chronique à angle ouvert, encore appelé glaucome primitif à angle ouvert (GPAO) représente 50% du total des glaucomes.
Le glaucome touche 1 à 2% de la population de plus de 40 ans et environ 10% de la population de plus de 70 ans.
Il représente la deuxième cause de cécité légale chez l’adulte dans le monde.
Environ 50% des patients atteints dans les pays développés ne sont pas conscients d’en souffrir.
La prévalence du glaucome augmente avec l’âge et est plus élevée chez les patients de race noire.
L’existence de facteurs génétiques prédisposant est admise dans la pathogénie du GPAO.
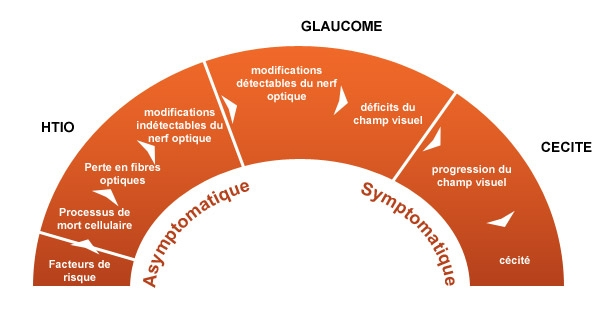
Le GPAO est souvent de découverte fortuite au stade de début (avant l’apparition des signes au champ visuel : stade idéal de découverte). La circonstance de découverte la plus fréquente est la mesure systématique de la tension oculaire lors d’une consultation de routine.
La découverte est plus rare à l’occasion de signes fonctionnels :
L’acuité visuelle est conservée jusqu’à un stade avancé.
L’hypertonie intra-oculaire (HTIO) : la mesure de la tension oculaire s’effectue soit par tonométrie à aplanation (technique contact) ou par pneumotonométrie (technique sans contact à air pulsé). Il est admis que l’HTIO se définissait par une valeur de pression intra-oculaire supérieure à 21 mmHg.
Cette valeur doit toujours être corrélée à l’épaisseur cornéenne centrale (pachymétrie) et interprétée en fonction de l’heure. Il existe des formes de glaucome sans hypertonie oculaire : on parle alors de glaucome à pression normale.
La gonioscopie (ou examen de l’angle entre l’iris et la cornée) sert à évaluer le degré d’ouverture de l’angle par où s’écoule l’humeur aqueuse, à l’aide d’un verre posé sur la cornée sous anesthésie topique. L’angle irido-cornéen peut être aussi analysé par des techniques d’imagerie tels que l’OCT (tomographie à cohérence optique) ou l’UBM (échographie haute fréquence).
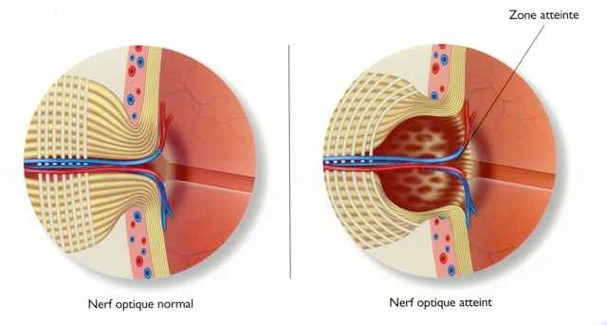
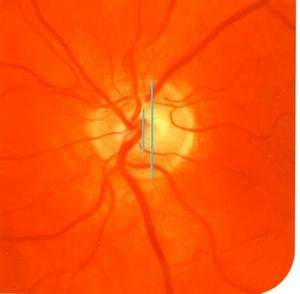
L’examen du fond d’œil : examen de la papille ou nerf optique. La papille est la réunion des fibres qui vont former le nerf optique. L’analyse du disque optique s’effectue à l’aide d’une lentille permettant la visualisation du fond d’œil.
L’excavation papillaire est la dépression observée au sein du disque optique. Elle est généralement augmentée dans le glaucome. L’excavation papillaire est le reflet clinique de la perte en fibres optiques, et donc du stade évolutif du glaucome.

Divers examens peuvent objectiver des altérations structurales du disque optique et des fibres visuelles :
Les photographies du fond d’œil sont utiles pour montrer des déficits qualitatifs.
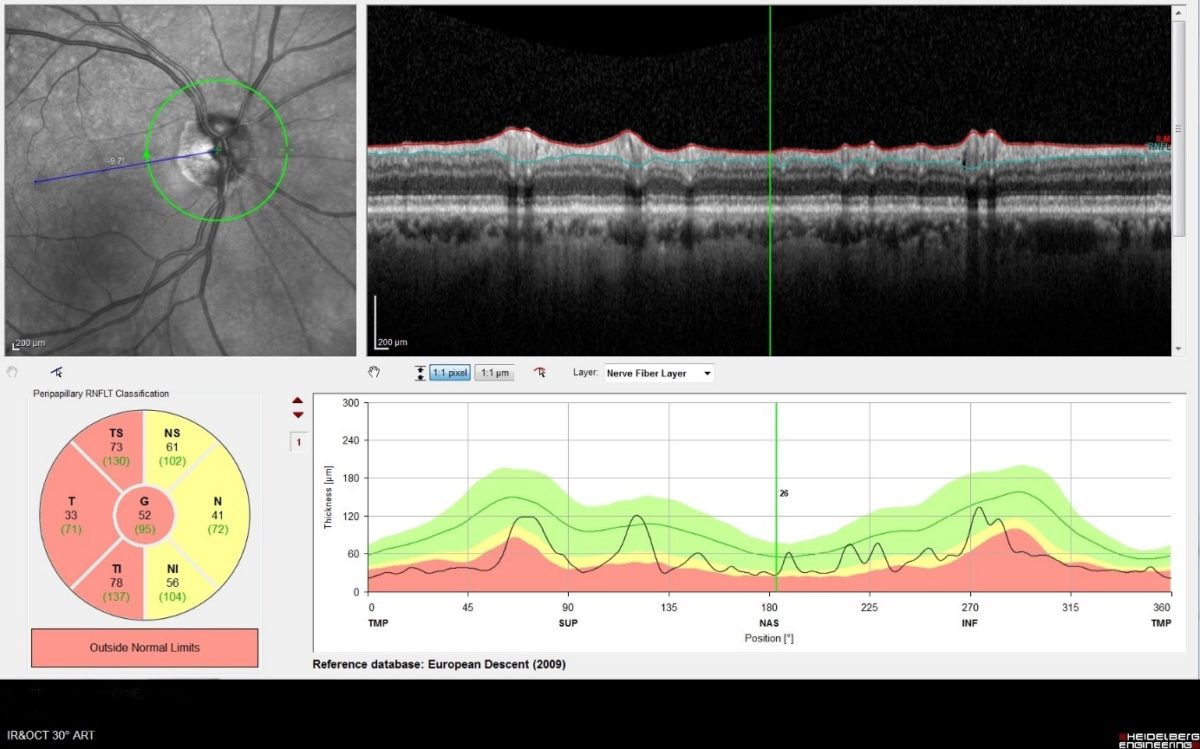
D’autres techniques automatisées ont été développées pour quantifier les mêmes déficits. La plus fréquemment utilisée est la tomographie à cohérence optique (OCT). Elle fournit des plans de coupe autour de l’axe de la papille pour évaluer l’épaisseur et le volume du disque et de la couche des fibres optiques.
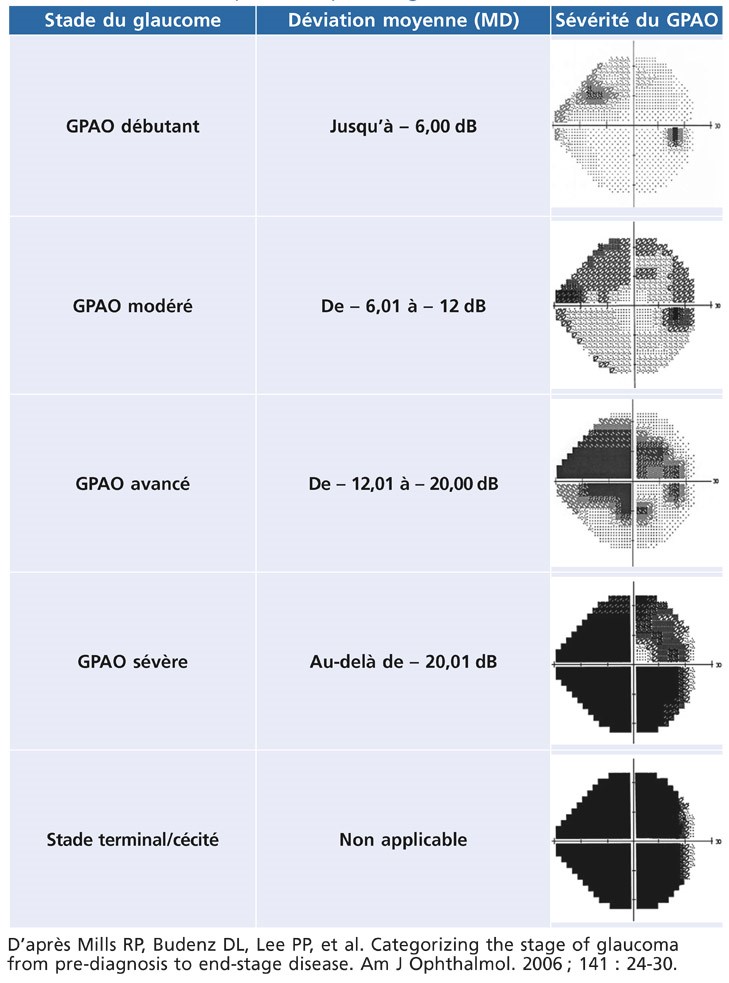
Le relevé du champ visuel a pour objectif d’identifier les déficits fonctionnels, ressentis par le patient et qui sont la conséquence de l’atteinte structurale.
Le relevé du champ visuel se fait le plus souvent à l’aide d’une périmétrie statique blanc-blanc automatisée assistée par un ordinateur.
Au fur et à mesure de l’évolution du glaucome, on assiste à un rétrécissement progressif du champ visuel.
Le stade ultime étant un rétrécissement concentrique du champ visuel.
C’est à partir de ce stade (très avancé) que l’acuité visuelle diminue de manière significative.
Plus fréquent chez les jeunes myopes. Il est la conséquence du frottement de la face postérieure de l’iris sur le cristallin.
Plus fréquent chez les sujets âgés de plus de 60 ans.
C’est un diagnostic posé devant la constatation des autres signes de glaucome à angle ouvert mais sans HTIO. Un terrain vasculaire y est souvent associé.
La forme aiguë est aisément reconnue par sa symptomatologie bruyante (urgence ophtalmologique), la forme chronique est sous-estimée et se manifeste par des crises subaiguës spontanément résolutives.
Ils représentent 15 à 20 % des glaucomes. Il s’agit soit de glaucomes secondaires à angle ouvert par obstacle trabéculaire (glaucomes cortisonique ou post-traumatique) et les glaucomes secondaires par fermeture de l’angle (glaucomes uvéitique, phacomorphique et néovasculaire)
L’évolution est chronique et silencieuse. En l’absence de traitement, l’évolution se caractérise par une atteinte croissante du champ visuel et une baisse de l’acuité visuelle (stade de neuropathie optique glaucomateuse irréversible et constituée de longue date).
Traité efficacement, les lésions et l’évolution sont stabilisées, mais en aucun cas le glaucome ne doit être considéré comme guéri.
La fréquence de suivi d’un glaucome chronique stabilisé est généralement semestrielle.
Le traitement du glaucome primitif à angle ouvert repose en premier lieu sur l’utilisation de collyres (traitement médical). Si ce traitement médical est insuffisant ou mal supporté, le laser (trabéculoplastie) peut être proposé. La chirurgie doit être envisagée si aucun des traitements susmentionnés n’est efficace (de moins en moins indiquée).
Il n’y a pas de conduite stéréotypée dans le traitement des glaucomes.
Si un risque important de fermeture de l’angle existe, et à plus forte raison si une fermeture de l’angle est constatée, une iridotomie au laser Yag est réalisée.
Il s’agit d’un traitement préventif efficace pratiqué en consultation.
- Qui est le Dr. Benchekroun ?
Drève des pommiers 18
1380 Lasne
Consultations : jeudi et samedi matin
E-mail: lasneeyecenter@gmail.com
Boulevard Jules Graindor, 66
1070 BRUXELLES
Horaire :
Lundi, mercredi matin et vendredi
Boulevard Jules Graindor, 66
1070 BRUXELLES